Resumen
Objetivo: describir los resultados funcionales y los criterios de indicación para la artroplastía de rodilla primaria con prótesis de estabilización superior al estabilizado posterior y presentar una nueva clasificación del genu valgo artrósico.
Material y método: Análisis retrospectivo de 43 artroplastias de rodilla primarias en 40 pacientes, con seguimiento promedio de 7 años, 38 casos presentaban genu valgo artrósico y 5 genu varo artrósico. La suficiencia de los ligamentos colaterales se definió como suficiente, atenuada o incompetente y diseñamos una clasificación para el genu valgo artrósico.
Resultados: Se utilizaron 28 prótesis con estabilización posterior plus en pacientes con una desalineación coronal promedio de 15,9°, de los cuales 21 presentaron ligamentos suficientes y 5 atenuados. Se utilizó una prótesis constreñida en 7 pacientes con desalineación en valgo promedio de 21,6°, 2 con ligamentos suficientes y 5 con ligamentos atenuados. Se utilizaron 8 prótesis abisagradas rotatorias. 5 en pacientes con un genu valgo promedio de 24,6°, 4 con ligamentos incompetentes y una con ligamentos atenuados (3 asociadas a recurvatum). Las tres prótesis restantes presentaban un genu varo de 16° promedio.
Conclusión: Recomendamos utilizar prótesis estabilizadas plus en desalineaciones <20° con ligamentos colaterales suficientes. Las prótesis constreñidas en pacientes con grandes desalineaciones y con ligamentos colaterales con algún grado de suficiencia, a lo sumo atenuados, y las prótesis abisagradas rotatorias en rodillas con incompetencia ligamentaria colateral o multidireccional, grandes defectos óseos o deformidades graves en artritis reumatoide o de origen neuropático.
Abstract
Background: This paper presents the functional results and indication criteria for total knee arthroplasty with more constraint prostheses than posterior stabilization, and a new classification for valgus osteoarthritis.
Methods: Retrospective Level 2 A analysis of 43 total knee arthroplasty in 40 patients with an average follow up of 7 years, where constraint prostheses were used in primary total knees. The preoperative diagnoses were valgus osteoarthritis in 38 cases and varus in 5. We classified the functionality of the collateral ligaments as sufficient, attenuated or incompetent. We developed a classification system for the valgus knee osteoarthritis.
Results: Posterior-stabilized plus implants were used in 28 cases, with an average alignment of 15.9°, 26 were valgus knees, 21 of which presented sufficient and 5 attenuated ligaments. Constrained prosthesis was used in 7 patients with an average valgus alignment of 21.6°, (2 with sufficient and 5 with attenuated ligaments). Rotating-Hinge prosthesis were used in 8 patients, 5 with an average valgus alignment of 24.6° (3 of them associated to recurvatum), 4 with incompetent ligaments and 1 with attenuated ligaments. The other 3 were varus knees, with an average alignment of 16°.
Conclusion: We recommend using posterior-stabilized plus implants in deformities lower than 20°, with sufficient collateral ligaments and no bone defects. Constrained prosthesis in patients with greater deformity (>20°) with collateral ligaments with some degree of sufficiency and rotating-hinge implants in knees with collateral or multidirectional ligament incompetence, associated with recurvatum, significant bone defects or severe deformities in rheumatoid arthritis or neuropathic origin.
Palabras clave: genu valgo, recurvatum, inestabilidad, constreñido, bisagra rotatoria.
Keywords: valgus, recurvatum, collateral ligament, constrained prosthesis, rotating-hinge
Introducción
La inestabilidad de la articulación tibio-femoral puede presentarse en los planos coronal, sagital o combinada (1-6). Al realizar una artroplastía total de rodilla primaria (ATR), el uso de un implante con estabilización aumentada, superior a una prótesis estabilizada posterior, es poco frecuente y se debe considerar en rodillas cuando no es posible lograr una estabilidad adecuada mediante el balance intraoperatorio de las partes blandas, por insuficiencia parcial o completa de los ligamentos colaterales, especialmente del ligamento colateral medial (7-11), cuestión que debe evaluarse en el examen preoperatorio del paciente.
La insuficiencia ligamentaria en un cuadro de gonartrosis es relativamente frecuente en el genu valgo severo (>20°) (1-10), en pacientes con secuela de poliomielitis o artropatía neuropática e incluso por lesiones iatrogénicas intra-operatorias del ligamento colateral medial (LCM) (1)(11)(12). En estos casos, un implante primario estándar podría no ser capaz de lograr una rodilla estable, especialmente a mediano y largo plazo (1)(10)(12)(13).
Es muy infrecuente, en cambio, que un genu varo requiera de un implante con mayor estabilización, ya que el ligamento colateral lateral es rara vez insuficiente. Existen implantes con un grado creciente de constreñimiento para tratar este tipo de rodillas.
La prótesis con polietileno plus presentan un poste de estabilización posterior levemente más alto y ancho que el estándar. Estos implantes requieren de ligamentos colaterales suficientes y representan sólo una pequeña asistencia en la estabilidad postoperatoria de la rodilla, que seguirá dependiendo de los ligamentos y otras partes blandas.
Los implantes constreñidos presentan un poste central mas alto y ancho que los anteriores, en ocasiones con un refuerzo metálico central, que encaja entre los cóndilos femorales protésicos de un implante femoral con cajón más grande que el estándar, generando estabilidad coronal y sagital. Los componentes femoral y tibial no están unidos entre sí, por lo que requieren de cierto grado de suficiencia ligamentaria. Estos implantes permiten un movimiento axial y rotacional de 2° o 3°, pero el poste central no está diseñado para soportar las cargas completas de este tipo en el mediano y largo plazo. Estos implantes tienen una supervivencia, a medio plazo, aceptable, pero desconocemos su comportamiento en plazos de tiempo mayores (11)(14-16).
Las bisagras rotatorias son mecánicamente estables en todas las direcciones, ya que los componentes tibial y femoral están vinculados por medio de un eje que restringe la rotación y la traslación en los planos coronal y sagital. Estos implantes no necesitan de suficiencia ligamentaria alguna. A mediano y largo plazo los implantes de mayor constreñimiento implican problemas potenciales, como un mayor desgaste, rotura de los elementos de estabilización y riesgo de aflojamiento mecánico por la mayor transmisión de las solicitaciones en las interfaces (14-18).
El propósito de este estudio, de nivel de evidencia 2 A, es definir el método de evaluación de los pacientes con gonartrosis asociada a insuficiencia ligamentaria, presentar los criterios de indicación de artroplastía primaria de rodilla con un nivel de estabilización superior al estabilizado posterior y evaluar retrospectivamente los resultados funcionales de nuestros pacientes.
Material y métodos
Entre 2006 y 2014 se realizaron en nuestro centro 1.079 ATR primarias, en 45 de las cuales (4,17%) se utilizó una prótesis con estabilización superior a la estabilizada posterior.
Los criterios de inclusión para este estudio fueron que fuera una ATR primaria, con un implante de mayor grado de estabilización al estabilizado posterior y un seguimiento mínimo de 4 años. Dos pacientes fueron excluidos por no cumplir con el seguimiento mínimo, quedando la serie conformada de 43 ATR en 40 pacientes, 34 de los cuales fueron mujeres, con un promedio de edad de 69 (41 - 84) años y un seguimiento promedio de 7 (4 - 12) años. De las ATR 20 fueron derechas y 23 izquierdas. Tres pacientes se operaron de ambas rodillas, dos de ellos en forma simultánea y el restante con un intervalo de catorce meses.
Los diagnósticos preoperatorios fueron 38 rodillas con genu valgo artrósico, 4 asociadas a recurvatum, y 5 con genu varo artrósico, 1 con recurvatum (Tabla 1).
Tabla 1: Diagnósticos preoperatorios
|
Diagnóstico preoperatorio |
N (%) |
|
Genu valgo idiopático |
30 (69,7) |
|
Genu valgo idiopático + Recurvatum |
3 (6,9) |
|
Genu valgo idiopático + Recurvatum + defecto óseo tibial |
1 (2,3) |
|
Genu valgo postraumático |
2 (4,6) |
|
Genu valgo en artritis reumatoide |
2 (4,6) |
|
Genu varo idiopático |
4 (9,3) |
|
Genu varo idiopático + defecto óseo tibial |
1 (2,3) |
Evaluación pre-operatoria
Se consideró la estabilidad y el rango de movilidad articular, la suficiencia ligamentaria, la presencia de defectos óseos y el tipo y magnitud de la deformidad. Se evaluó la suficiencia de los ligamentos colaterales con maniobras de tensión varo - valgo, correlacionando los hallazgos con las radiografías de frente mono podálica, perfil, axial y de frente con estrés varo y valgo, para comprobar el grado de suficiencia ligamentaria y la estabilidad articular pues la evaluación clínica puede subestimar la inestabilidad real (19).
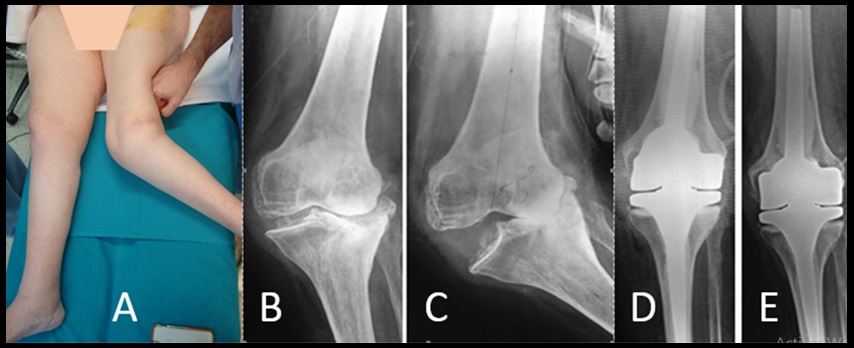
Se consideró el ligamento colateral suficiente, cuando en la maniobra de estrés no aumentaba la deformidad articular; atenuado cuando, por laxitud, el ligamento permitía el aumento de la deformidad, pero presentaba un tope mecánico claro (Figura 1a) e incompetente cuando aumentaba la deformidad como una bisagra, sin tope (Figura 2).
Se utilizó la clasificación de Ahlback para el genu varo artrósico, grado 1: pinzamiento del compartimento interno menor al 50 %, grado 2: pinzamiento interno completo, grado 3: déficit óseo tibial menor de 5 mm, grado 4: déficit óseo tibial mayor a 5 mm y grado 5: subluxación tibio femoral (Figura 1b, c).
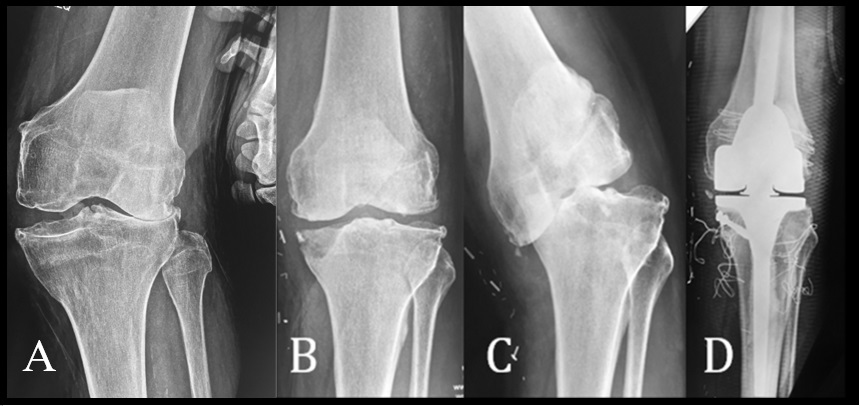
Para el genu valgo artrósico se utilizó una nueva clasificación, grado 1: pinzamiento del compartimento externo menor al 50%, grado 2: pinzamiento del compartimento externo completo, con valgo menor a 20°, grado 3: genu valgo artrósico mayor a 20° (grave), con ligamento colateral medial suficiente, grado 4: genu valgo artrósico con ligamento colateral medial atenuado y grado 5: genu valgo artrósico con ligamento colateral medial incompetente y recurvatum mayor a 10°. Cualquiera de estos grados (especialmente los más graves) pueden describirse con o sin defecto óseo asociado.
Técnica quirúrgica
Se utilizó el implante de menor estabilización posible como conducta de rutina, con un abordaje pararrotuliano interno en todos los casos. Las cirugías se realizaron en quirófano de flujo laminar, con anestesia raquídea hipotensiva y manguito hemostático. Se administró Cefazolina, en tres dosis, de 1g EV (pre, intra y pop). Se utilizó heparina de bajo peso molecular como profilaxis antitrombótica.
En los casos de genu valgo grave se realizó la liberación y balanceo de las partes blandas en forma progresiva, comenzando por la tenotomía de la fascia lata, la liberación del ligamento colateral lateral, mediante la osteotomía del epicóndilo externo, y la sección del músculo poplíteo, cuando fue necesario. No se realizó la reparación ligamentaria en ningún caso.
Se utilizó una prótesis estabilizada Plus® en 28 rodillas con una desalineación coronal con un promedio de 15,9°. De estas, 26 presentaron genu valgo artrósico (rango: 8° a 25°), 18 del grado 2, 3 de grado 3 y 5 de grado 4, de nuestra clasificación. Las dos rodillas restantes eran genu varo artrósico grado 4 de la clasificación de Ahlback. Se utilizaron prótesis constreñidas en 7 pacientes con genu valgo y una desalineación promedio de 23° (17° - 37°) (Tabla 2). Dos rodillas fueron clasificadas como grado 3 de la clasificación de genu valgo artrósico y 5 como gado 4. Empleamos bisagras rotatorias en 8 rodillas (Tabla 3), 3 en pacientes con genu varo artrósico (Figura 1) y una desalineación promedio de 16°, y 5 en pacientes con genu valgo artrósico (Figura 2) y una desalineación promedio de 24,6°. De los 5 pacientes con genu valgo, uno fue clasificado como grado 4 y los restantes como grado 5 de la clasificación de genu valgo artrósico. En un caso (genu valgo) se requirió la utilización de un suplemento metálico en el platillo tibial interno en un defecto óseo no contenido y en otro (genu varo) (Figura 1) se realizó un auto-injerto debido a la existencia de un defecto óseo tibial contenido. En todos los casos en los que se utilizó una prótesis constreñida o abisagrada se utilizaron vástagos femorales y tibiales.
Los controles post operatorios, clínicos y radiográficos, se efectuaron a las tres, seis y nueve semanas, a los tres y seis meses de la cirugía y luego anualmente. La evaluación clínica de los pacientes se realizó mediante el Knee Society Score (20)(21). Se evaluó la demarcación protésica y los signos de desgaste protésico y se consideró un fallo del implante la necesidad de su revisión.
Tabla 2: Pacientes en los que se utilizó un implante constreñido.
|
Paciente |
Desalineación Valgo (°) |
Grado |
Detalle |
|
1 |
25 |
4 |
|
|
2 |
22 |
4 |
Post trauma |
|
3 |
22 |
3 |
AR |
|
4 |
37 |
4 |
|
|
5 |
20 |
3 |
|
|
6 |
18 |
4 |
|
|
7 |
17 |
4 |
|
|
Promedio |
23 |
|
|
Tabla 3: Detalle de los pacientes en los que se utilizó una bisagra rotatoria.
|
Desalineación |
Valgo (°) |
Varo (°) |
Clasificación |
Recurvatum (°) |
Detalle |
|
Varo |
|
16 |
Ahlback 4 |
24 |
Accidente cerebro vascular |
|
Varo |
|
10 |
Ahlback 4 |
|
Ataxia |
|
Varo |
|
22 |
Ahlback 5 |
|
Defecto óseo |
|
Valgo |
12 |
|
Valgo 5 |
30 |
|
|
Valgo |
28 |
|
Valgo 5 |
15 |
|
|
Valgo |
12 |
|
Valgo 5 |
15 |
|
|
Valgo |
16 |
|
Valgo 4 |
|
Artritis reumatoide |
|
Valgo |
55 |
|
Valgo 5 |
|
Defecto óseo |
|
Promedio |
24,6 |
16 |
|
|
|
Resultados
El rango de movilidad preoperatoria promedio fue de 106° (80° - 135°) y en el postoperatorio de 109° (80° - 125°). Al año de la cirugía, las prótesis estabilizadas Plus® presentaron una movilidad promedio de 107°, las prótesis constreñidas de 108,7° y las bisagras rotarias de 110,5°. Sólo el paciente que padecía artritis reumatoide en el que se implantó una bisagra rotatoria no logró la extensión completa, presentando al último control un déficit de extensión de 5°. No se observó ningún caso de inestabilidad residual en los controles tras la cirugía.
El Knee Society Score fue de 84 (73 - 94) puntos promedio en el postoperatorio, con una mejoría de 33 puntos respecto de los 51 (40 - 59) puntos del preoperatorio. La puntuación funcional mejoró de 56 (34 - 62) puntos promedio en el preoperatorio a 79 (70 a 82) puntos en el postoperatorio.
Cinco pacientes (11,6%) necesitaron de un bastón como asistencia permanente para la deambulación extra domiciliaria al año de la cirugía. Siete pacientes (16,3%) refirieron dolor al año, requiriendo de la toma de analgésicos en forma esporádica. Todos refirieron satisfacción con el procedimiento en el último control.
El eje anatómico postoperatorio fue de 4,2° de valgo promedio (0° - 9°). Tres componentes tibiales fueron colocados en varo, con un promedio de 2°, sin repercusión clínica hasta el último control.
Cuatro pacientes (9,3%) presentaron demarcación de alguno de los componentes protésicos. Tres pacientes con prótesis estabilizadas Plus® presentaron demarcación en las zonas 1 y 4 del frente tibial y en la zona 2 del perfil tibial. Un paciente con bisagra rotatoria presentó demarcación en la zona 1 tibial en la radiografía de frente a los dos años de la cirugía. Todos estos casos fueron asintomáticos hasta el último control.
Se produjeron dos complicaciones menores (4,65%). Un paciente con una bisagra rotatoria presentó una subluxación rotuliana sintomática y fue tratado con fisioterapia con éxito moderado. Otro paciente tratado con una prótesis constreñida presentó un retardo en el cierre distal de la herida por sufrimiento de la misma, lo que obligó a curaciones frecuentes, evolucionando favorablemente. Ninguna prótesis fue revisada hasta el último seguimiento.
Discusión
Se utilizó un implante con estabilización aumentada en rodillas con algún grado de insuficiencia ligamentaria colateral, recurvatum, valores musculares deteriorados, o, en al caso de los implantes Plus®, una desalineación importante. La gravedad de la deformidad articular y la desalineación no fueron factores determinantes para la selección del implante, ya que se observaron diferentes grados de suficiencia ligamentaria en rodillas con desalineaciones similares y no siempre las alteraciones graves del eje se correlacionaban con atenuación o incompetencia ligamentaria. Esto puede comprobarse al observar que el promedio de las desalineaciones en los pacientes a los que se les colocó una bisagra rotatoria fue similar al promedio de la desalineación en los pacientes a los que se les indicó una prótesis constreñida.
Cinco rodillas en las que se utilizó el implante Plus® presentaban un ligamento colateral medial atenuado. Todos estos pacientes fueron operados por el cirujano de mayor experiencia del equipo, lo que sugiere que la selección del grado de constreñimiento del implante es inversamente proporcional a la experiencia del cirujano. Este análisis incluye la curva de aprendizaje del equipo quirúrgico respecto de la utilización de los diferentes grados de constreñimiento, lo que puede haber generado cierta discrepancia en la indicación en pacientes con desalineación o grados de inestabilidad similares. Sin embargo, la mayoría de las rodillas en las que se utilizó un implante constreñido o una bisagra rotatoria tenían algún grado de insuficiencia ligamentaria colateral.
Las prótesis constreñidas se indicaron en rodillas con insuficiencia sólo en el plano coronal (5 pacientes con ligamento colateral medial atenuado), sin defectos óseos graves ni afecciones neuromusculares. Las bisagras rotatorias, en cambio, se indicaron en pacientes con incompetencia del ligamento colateral medial (4 casos) o alguna patología concomitante que afectara la estabilidad de la rodilla (22-29) (recurvatum, ataxia, etc…).
El examen físico preoperatorio adquiere un valor crucial en la selección del implante, y debe evaluarse el estado de los ligamentos colaterales, estableciendo claramente su suficiencia, atenuación o incompetencia, y documentando la evaluación con las respectivas radiografías con estrés. Repetimos el examen físico, durante el control preoperatorio inmediato, para confirmar el grado de suficiencia ligamentaria colateral, ya que en dos casos fue necesario cambiar la indicación del implante de uno constreñido a una bisagra rotatoria, debido a que los pacientes desarrollaron una lesión completa del ligamento colateral medial durante el mes preoperatorio. Ambos pacientes presentaban un genu valgo mayor a 20° y se decidieron por el tratamiento quirúrgico ante la completa imposibilidad de caminar, por dolor repentinamente agudizado, lo que fue interpretado posteriormente como la evolución final de la lesión ligamentaria colateral medial.
Lachiewicz et al., (13) refieren una sobrevida protésica del 96 % a diez años en 54 pacientes operados con un implante constreñido TC3®. Los pacientes presentaban un genu valgo de 20° promedio, asociado con insuficiencia del LCM o un desbalance intra-operatorio en las brechas de flexión y extensión. Entre sus complicaciones reportan una luxación posterior, dos aflojamientos mecánicos y una infección tardía.
Maynard et al. (28) analizaron 127 casos, con un seguimiento mínimo de 7 años. En todos los casos, la decisión de utilizar implantes constreñidos fue intra-operatoria, debido a la presencia de insuficiencia ligamentaria, medial o lateral, mayor a 5 mm. La incidencia de complicaciones es significativa (19,7 %), siendo las más frecuentes el resalto patelar (4,7 %) y la fractura periprotésica (3,2 %). Reportan un índice de reoperación del 10,2 %, con una sobrevida protésica del 97 % a diez años. En esta serie se utilizaron implantes constreñidos en pacientes con desalineación de 23° (17° - 37°) y rodillas inestables sólo en el plano coronal. No registramos complicaciones con la utilización de este modelo protésico. Petrou et al. (27) mostraron una sobrevida del 96,1 % a quince años, en su serie de 100 ATR primarios (Endo-Modell®), informando dos infecciones, una luxación protésica y una fractura periprotésica. Sin embargo, no especifican los diagnósticos preoperatorios por lo cual se indicó este nivel de constreñimiento. También utilizando prótesis Endo-Modell® en cirugías primarias, Kowalczewski et al. (25) enseñaron 12 casos, con un seguimiento mínimo de 10 años, en pacientes con desalineaciones graves, inestabilidad no definida del ligamento colateral medial y contractura en flexión. En otros 50 casos, Yang et al. (24), con un seguimiento de 15 años en rodillas inestables y pacientes con artritis reumatoide, laxitud ligamentaria y déficit de capital óseo, destacaron la necesidad de algún tipo de asistencia para la deambulación posoperatoria y una incidencia de infección del 14 %. Hernández Vaquero et al. (23) publicaron 26 casos tratados con bisagra rotatoria en pacientes con insuficiencia de los ligamentos colaterales. De estos, sólo cinco fueron ATR primarias, con desalineaciones en valgo entre 20° y 30°, combinados con insuficiencia del ligamento colateral medial y defectos óseos. Si bien, no discriminan los resultados entre las cirugías primarias y de revisión y su seguimiento es sólo de 24 meses, reportan tres revisiones, dos por infección y una por fractura periprotésica. Entre las indicaciones en ATR primaria incluyen desalineación grave, sin cuantificarla, inestabilidad por pérdida de stock óseo, fracturas conminutas o pseudoartrosis de fémur distal en ancianos, déficit muscular, resecciones tumorales, luxación congénita de rodilla y anquilosis con grave inestabilidad posoperatoria.
Gehrke et al. (26) describen las indicaciones de la bisagra rotatoria, recomendando su utilización sólo en pacientes seleccionados, de edad avanzada, con insuficiencia ligamentaria, desalineaciones superiores a 20° (varo o valgo), defectos óseos que requieren la reinserción de los ligamentos colaterales, desbalances importantes en el rango de flexo-extensión, anquilosis o hiperlaxitud. En nuestra serie, en coincidencia con los autores citados, se utilizaron las bisagras rotatorias en pacientes con desalineaciones de 10° a 55°, insuficiencia ligamentaria, inestabilidad multidireccional, defectos óseos, desequilibrios neuromusculares o artritis reumatoide. En los casos de genu varo artrósico, el grado de constreñimiento aumentó en relación a causas de inestabilidad articular no ligamentarias (ACV, ataxia, defecto óseo). En los casos de genu valgo artrósico, en cambio, las razones de un aumento de constreñimiento protésico fue generalmente algún grado de insuficiencia del ligamento colateral medial o recurvatum. Fue común denominador que el grado de constreñimiento disminuyera con la experiencia del cirujano, e incluso en cada cirujano particular al aumentar su experiencia quirúrgica.
Las limitaciones del presente estudio son las propias de un diseño retrospectivo, en las que se incluye la curva de aprendizaje de esta patología y de los diferentes modelos protésicos utilizados, generando en ocasiones discrepancias en las indicaciones de los mismos. El seguimiento de la serie es insuficiente para evaluar la sobrevida protésica. Las fortalezas del estudio son el número de pacientes, con igual evaluación pre y posoperatoria, que sólo incluye cirugías primarias operadas por el mismo equipo quirúrgico con similar técnica quirúrgica.
Entendiendo que el diseño de este trabajo no permite definir las indicaciones absolutas para la utilización de estos modelos protésicos, es posible inferir que los implantes estabilizados a posterior Plus® deben indicarse para las desalineaciones inferiores a 20° con ligamentos colaterales suficientes. Un cirujano experimentado puede incluso utilizarlos en rodillas con ligamento colateral medial atenuado. Los modelos constreñidos varo-valgo deben indicarse en rodillas con grandes desalineaciones y ligamentos colaterales con algún grado de suficiencia, a lo sumo atenuados. Las bisagras rotatorias deben utilizarse en rodillas con incompetencia ligamentaria colateral, inestabilidad combinada, recurvatum o algún grado de déficit neuro-muscular.
Conflicto de intereses
Ningún beneficio de ningún tipo fue obtenido por los autores por la realización de este trabajo.
Referencias
- Naudie D, Rorabeck C. Managing instability in total knee arthroplasty with constrained and linked implants. AAOS Instructional Course Lectures. 2004; 53:207-15.
- Ranawat CS, Rose HA, Rich DS. Total condylar knee arthroplasty for valgus and combined valgus flexion deformity of the knee. Instr Course Lect. 1984; 33:412-6.
- Krackow K, Jones M, Teeny S, Hungerford D. Primary total knee arthroplasty in patients with fixed valgus deformity. Clin Orthop Relat Res. 1991; 273:9-18.
- Krackow K, Mihalko W. Flexion-extension joint gap changes after lateral structure release for valgus deformity correction in total knee arthroplasty: a cadaveric study. J Arthroplasty. 1999; 14:994-1004.
- Krackow K. The technique of total knee arthroplasty. St Louis: Mosby-Year Book; 1990; 352-9.
- Ranawat A, Ranawat C, Elkus M, Rasquinha V, Rossi R, Babhulkar S. Total knee arthroplasty for severe valgus deformity. Surgical technique. J Bone Joint Surg (Am) 2005; 87-A:271-84.
- Insall J, Scott W, Ranawat C. The total condylar knee prosthesis. A report of two hundred and twenty cases. J Bone Joint Surg (Am) 1979; 61-A:173-80.
- Favorito PJ, Mihalko WM, Krackow KA. Total knee arthroplasty in the valgus knee. J Am Acad Orthop Surg. 2002; 10:16–24.
- Vedoya S, Garabano G, del Sel H. Gonartrosis asociada a deformidad extrarticular: Indicaciones de una prótesis de rodilla. Revista Latinoamericana de Cirugía Ortopédica. 2017; 2.
- Girard J, Amzalag R. Total knee arthroplasty in valgus knees: Predictive preoperative parameters influencing a constrained design selection. Orthop Trauma Surg Res. 2009; 95:260-6.
- Miyasaka KC, Ranawat CS, Mullaji A. 10- to 20-year follow up of total knee arthroplasty for valgus deformities. Clin Orthop Rel res. 1997; 345:29-37.
- Lombardi A., Berend K. Posterior-Stabilized Constrained Total Knee Arthroplasty for Complex Primary Cases. J Bone Joint Surg (Am). 2007; 89-A:90-102.
- Lachiewicz PF, Soileau ES. Ten-year survival and clinical results of constrained components in primary total knee arthroplasty. J Arthroplasty. 2006; 21:803-8
- Lachiewicz PF, Soileau ES. Results of second-generation constrained condilar prosthesis in primary total knee arthroplasty. J Arthroplasty. 2011; 26:1228-31.
- Kim YH, Kim JS. Revision Total Knee Arthroplasty with Use of a Constrained Condylar Knee Prosthesis. J Bone Joint Surg (Am). 2009; 91-A:1440-7.
- Springer BD, Hanssen AD, Sim FH, Lewallen DG. The kinematic rotating hinge prosthesis for complex knee arthroplasty. Clin Orthop Rel Res. 2001; 392:283-91.
- Pour AE, Parvizi J, Slenker N, Purtill JJ, Sharkey PF. Rotating hinged total knee replacement: use with caution. J Bone Joint Surg (Am) 2007; 89-A:1735-41.
- Pulaski SK, McCalden RW, MacDonald SJ, Rorabeck CH, Bourne RB. Tibial post wear in posterior stabilized total knee arthroplasty: an unrecognized source of polyethylene debris. J Bone Joint Surg (Am). 2001; 83-A:390-5.
- Hartford JM, Goodman SB, Schurman DJ, Knoblick G. Complex primary and revision total knee arthroplasty using the constrained condylar prosthesis: an average 5-year follow up. J Arthroplasty. 1998; 13:380-7.
- Ewald FC. The Knee Society total knee arthroplasty roentgenographic evaluation and scoring system. Clin Orthop Rel Res. 1989; 248:9-12.
- Insall JN, Dorr LD, Scott RD, Scott WN. Rationale of the Knee Society clinical rating system. Clin Orthop Relat Res. 1989; 248:13-4.
- Kim YH, Kim JS, Oh SW. Total knee arthroplasty in neuropathic arthropathy. J Bone Joint Surg (Br). 2002; 84-B:216-21.
- Hernandez Vaquero D, Sandoval Garcia M. Hinged total knee arthroplasty in presence of ligamentous deficiency. Clin Orthop Relat Res. 2010; 468:1248-53.
- Yang JH, Yoon JR, Oh CH, Kim TS. Primary total knee arthroplasty using rotating-hinge prosthesis in severely affected knees. Knee Surg Sports Traumatol Arthrosc. 2012; 20:517-23.
- Kowalczewski J, Marczak D, Synder M, Sibinski M. Primary rotating-hinge total knee arthroplasty: good outcomes at mid-term follow-up. J Arthroplasty. 2014; 29:1202-6.
- Gehrke T, Kendoff D, Haasper C. The role of hinges in primary total knee replacement. J Bone Joint Surg (Br). 2014; 96-B:93-5.
- Petrou G, Petrou H, Tilkeridis C, et al. Medium-term results with a primary cemented rotating-hinge total knee replacement. A 7 to 15 year follow-up. J Bone Joint Surg (Br). 2004; 86-B:813-7.
- Maynard LM, Sauber TJ, Kostopulos VK, Lavinge GS, Sewecke JJ, Sotereanos NG. Survival of primary condilar-contrained total knee arthroplasty at mínimum of 7 years. J Arthroplasty. 2014; 29:1197-201.
- Cottino U, Abdel M, Perry M, Mara K. Long-Term Results After Total Knee Arthroplasty with Contemporary Rotating-Hinge Prostheses. J Bone Joint Surg (Am). 2017; 99-A:324-30.
