Resultados clínicos del tratamiento de metatarsalgia aislada y metatarsalgia asociada a hallux valgus
Clinical results of the treatment of isolated metatarsalgia and metatarsalgia associated with hallux valgas
Resultados clínicos do tratamento da metartarsalgia isolada e da metatarsalgia associada em hallux valgus
Resultados clínicos del tratamiento de metatarsalgia aislada y metatarsalgia asociada a hallux valgus
Julia de Prado Ripoll
Virginia de Prado Ripoll
Ripoll y de Prado Sport Clinic
C/ Miguel Hernández 14
30011 Murcia, España
Tel: +34 968 26 51 56
RESUMEN
Objetivo: Comparamos la cirugía percutánea de la metatarsalgia tratada mediante DMMO (Distal Metatarsal Metaphyseal Osteotomy) percutánea, comparando dos poblaciones metatarsalgia aislada y metatarsalgia asociada a hallux valgus.
Población y metodología: incluimos 116 pies operado de metatarsalgía, con estudio preoperatorio y controles postquirúrgico, tres, seis y doce meses después de la operación. La edad media de los pacientes fue de 59 años y la muestra solo contenía dos hombres. El período de seguimiento medio fue de 38 meses. Ochenta y siete pies tenían un hallux valgus asociado que se corrigió mediante la técnica de Chevron en 72 casos, la técnica de Scarf en 7 casos y la técnica de Isham-Reverdin en 37 casos.
Resultados: tras la cirugía la puntuación obtenida en la escala AOFAS fue superior a 80 sobre 100 en todos los metatarsianos frente a una puntuación inicial de 50. Observamos una mejoría significativa del dolor y las callosidades. Hubo una ligera disminución de la movilidad tanto en las articulaciones metatarsofalángicas como interfalángicas. La fórmula digital cambió con la cirugía, pero no la fórmula metatarsiana. Solo el 10% de los pacientes se mostraron decepcionados o muy decepcionados concluido el tratamiento.
Conclusión: la diferencia entre el grupo de metatarsalgia aislada y el de metatarsalgia asociada a hallux valgus, al final del seguimiento, fue menor movilidad en flexión plantar en el grupo de metatarsalgia asociada al hallux valgus.
Palabras clave: metatarsalgia – cirugía percutánea – osteotomía metatarsiana -hallux valgus - pie
ABSTRACT
Objective: We compared percutaneous metatarsalgia surgery treated by percutaneous DMMO (Distal Metatarsal Metaphyseal Osteotomy), comparing two populations of isolated metatarsalgia and metatarsalgia associated with hallux valgus.
Population and methodology: we included 116 feet operated on for metatarsalgia, with a preoperative study and postoperative controls, three, six, and twelve months after the operation. The mean age of the patients was 59 years and the sample only contained two men. The median follow-up period was 38 months. Eighty-seven feet had an associated hallux valgus that was corrected using the Chevron technique in 72 cases, the Scarf technique in 7 cases, and the Isham-Reverdin technique in 37 cases. We compared two groups of metatarsalgia alone or associated with hallux valgus.
Results: after surgery, the score obtained on the AOFAS scale was greater than 80 out of 100 in all the cases, compared to an initial score of 50. We observed a significant improvement in pain and calluses. There was a slight decrease in mobility at both the metatarsophalangeal and interphalangeal joints. The digital formula changed with surgery, but not the metatarsal formula. Only 10% of the patients were disappointed or very disappointed at the end of the treatment.
Conclusion: the difference between the isolated metatarsalgia group and the metatarsalgia group associated with hallux valgus, at the end of follow-up, was less mobility in plantar flexion in the metatarsalgia group associated with hallux valgus.
Key words: metatarsalgia - percutaneous surgery - metatarsal osteotomy - hallux valgus - foot
INTRODUCCIÓN
Metatarsalgia es un término amplio utilizado para referirse al dolor localizado o generalizado en el área del antepié [1]. En el 90% de los casos el origen es mecánico [2]. Muchos factores pueden desencadenar la metatarsalgia, incluidos cambios en la biomecánica de la marcha, actividad física excesiva o alteraciones morfológicas en el eje de las extremidades inferiores [3]. Es habitual que la metatarsalgia se asocie a patologías del primer radio del pie, especialmente al hallux valgus.
El tratamiento quirúrgico de la metatarsalgia se plantea cuando el tratamiento conservador fracasa o la cirugía puede ofrecer una solución al intenso dolor y a la incapacidad funcional. El objetivo de la cirugía es restablecer la distribución normal de la presión plantar en el antepié, para ello se han utilizado diversas técnicas quirúrgicas y se han publicado más de 20 tipos diferentes de osteotomías [4], con variaciones en el punto de corte (base, diafisario o subcapital) y en la acción sobre los tejidos blandos. Las técnicas pueden efectuarse por cirugía abierta o percutánea para reducir o distribuir mejor la presión plantar sobre las cabezas de los metatarsianos.
El objetivo de nuestro estudio es analizar los casos de metatarsalgia tratados mediante Osteotomía Percutánea Metafisaria Distal (DMMO), comparando una población con metatarsalgia aislada y otra de metatarsalgia con hallux valgas asociado.
POBLACIÓN Y METODOLOGÍA
Realizamos un estudio de 116 pies operados de metatarsalgia, continuos, entre junio de 2015 y abril de 2017. En todos los casos se realizó un estudio preoperatorio y se realizó un control a los tres, seis y doce meses como mínimo. La edad media de los pacientes fue de 59 (DE: 7; rango: 38 – 78) años; 56 eran pies izquierdos y nuestra muestra solo contenía dos hombres. El período medio de seguimiento fue de 38 (DE: 12; rango: 18 – 71) meses. Se utilizó la escala AOFAS, y los resultados fueron posteriormente registrados en la base de datos. Las características de nuestra muestra se presentan en la Tabla 1. Todos los pacientes firmaron el consentimiento informado. Se excluyeron pacientes con patologías inflamatorias, metatarsalgia bilateral y neuroma de Morton.
Se analizaron dos grupos, metatarsalgia asociada a hallux valgus, más frecuente (86 pacientes) y metatarsalgia aislada (30 pacientes), ambos grupos con características similares. Ciento tres casos fueron clasificados como metatarsalgia mecánica, 2 de origen traumático y 11 iatrogénicos. Se utilizó el podoscopio para establecer si la huella era de pie normal, plano o cavo (Tabla 1).
El hallux valgus se corrigió mediante la técnica en chevron, 67 casos; la técnica de scarf, 4 casos, y la técnica de Isham-Reverdin, 12 casos. Sesenta y dos casos requirieron osteosíntesis.
En cuanto a la técnica DMMO utilizada en los metatarsianos laterales, se realizó osteotomía de los M2+M3+M4 en 95 ocasiones y los cuatro metatarsianos laterales en 13 pies. En ocasiones se asociaba artrodesis o artroplastia de la articulación interfalángica u osteotomías percutáneas de la primera o segunda falange o un acortamiento. La patología preoperatoria asociada a los dedos de los pies se dividió en trastornos proximales o distales, reductibles o fijos.
La metatarsalgia fue más frecuente en el segundo metatarsiano (M2) (41 casos), seguido del tercero (M3) (19 casos), cuarto (M4) (15 casos) y quinto (M5) (7 casos).
Los tendones, flexores o extensores, tuvieron que ser seccionados en numerosas ocasiones. También se realizó artrodesis o artroplastia interfalángica y osteotomía percutánea de las falanges. Las luxaciones de la articulación metatarso-falángica (MTP) estaban presentes antes de la cirugía en 9 ocasiones en MTP2, 2 en MTP3, otras 2 en MTP4 y una en MTP5 (Tabla 1).
En el examen clínico de la cadena muscular posterior destacamos la presencia de acortamiento de los músculos gastrocnemios (>15°) y posible tendón de Aquiles corto. En 33 de los pies operados, el m. el gastrocnemio era corto y en 2 pacientes el tendón de Aquiles estaba acortado. Tres pacientes tenían valgo de rodilla (>10°) y tres pacientes presentaban un varo (>10°); hubo una tibia vara y un caso de torsión de la pierna.
Los pacientes fueron examinados antes de la cirugía y a los 3, 6 y 12 meses. También analizamos los resultados en términos de edad, menores y mayores de 60 años.
Técnica quirúrgica DMMO
La cirugía fue siempre percutánea. La anestesia fue con bloqueo de tobillo y se anestesió el nervio tibial, las ramas cutáneas dorsales del nervio peroneo superficial, el nervio safeno, el nervio sural y el nervio peroneo profundo, con mepivacaína al 2% y bupivacaína entre el 0,75% y el 50%, por su acción rápida y efecto prolongado y duradero.
La DMMO percutánea [5] se realizaron a través de una incisión en el espacio intermetatarsiano correspondiente. Se despegó el periostio de la cara externa del cuello del metatarsiano con un raspador y luego se introdujo una fresa larga tipo Shannon 44 para realizar el corte.
Para evitar la aparición de metatarsalgias de transferencia, la osteotomía no solo se realizó en el metatarsiano correspondiente a la hiperqueratosis. En el caso de una hiperqueratosis plantar bajo la cabeza de M2 se realizaron osteotomías en el M2 y M3. Ante la hiperqueratosis plantar bajo la cabeza de M3 se realizaron osteotomías en M2, M3 y M4. Para la hiperqueratosis plantar bajo la cabeza de M4 se realizaron osteotomías en M3 y M4 [6]. Las osteotomías estaban indicadas en los tres metatarsianos centrales excepto en casos excepcionales de hiperpresión en la cabeza de un único metatarsiano, habitualmente M4, correspondiente a metatarsalgia por descenso del metatarsiano. Utilizamos fluoroscopia para determinar la orientación de la osteotomía, un ángulo de 45° con el plano del suelo, realizando supinación con la mano para evitar cambiar la dirección del corte (Figura 1).
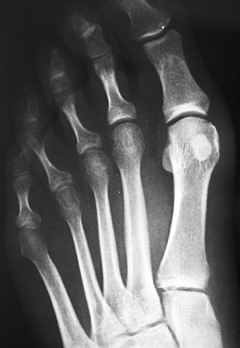
Figura 1a
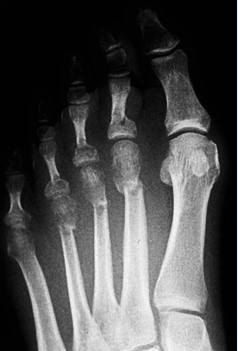
Figura 1b
Una vez realizada la osteotomía, las incisiones se suturaron con monofilamento 0000. Se utilizó un vendaje para realizar tracción en los dedos de los pies en dirección medial con una cincha metatarsiana. El paciente salía de quirófano andando con un zapato quirúrgico de suela rígida y plana. Las suturas se retiraron a los siete días y se le mostró cómo cambiar el vendaje para el lavado diario. Se insistió que no debían caminar descalza, sin calzado ni vendaje, para evitar el desplazamiento de las osteotomías (Figura 2).
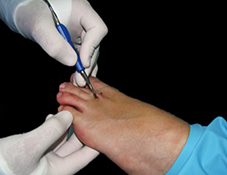
Figura 2a

Figura 2b
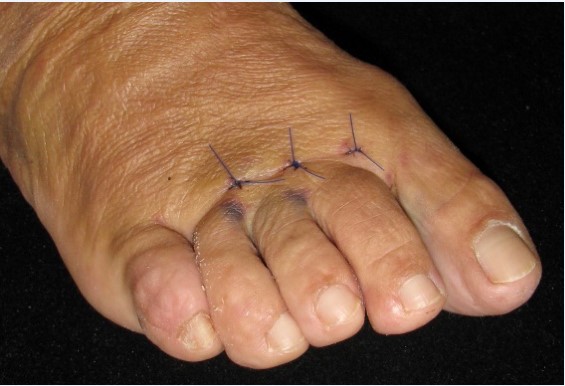
Figura 2c
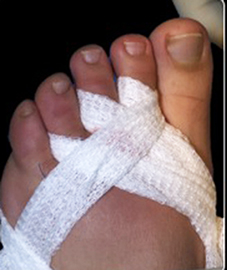
Figura 2d
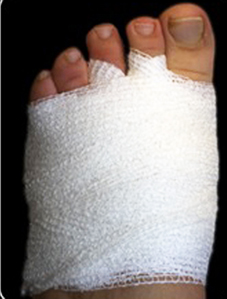
Figura 2e

Figura 2f
Al mes se programó una radiografía y si había suficiente callo fibroso se le dio la opción a la paciente de usar otro tipo de zapato, pero siempre de suela ancha y dura (Figura 3).
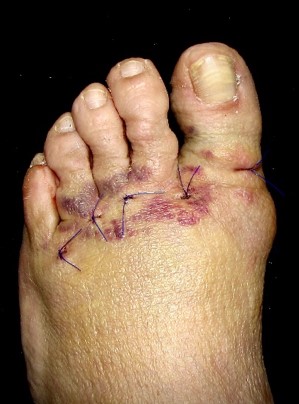
Figura 3a
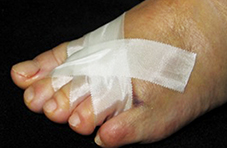
Figura 3b
Para la corrección del hallux valgus se realizaron osteotomías abiertas, diafisaria tipo scarf o en chevron distal, con forma de “V”, y la osteotomía percutánea distal de M1 tipo Reverdin-Isham. En muchos casos se completó con una osteotomía de Akin [7] de la base de la primera falange del primer dedo del pie (Figura 4).
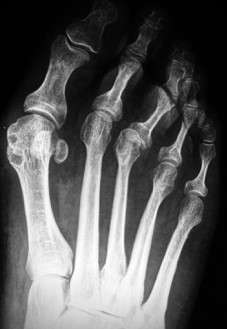
Figura 4a
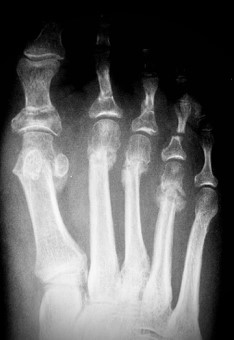
Figura 4b

Figura 4c
Utilizamos la escala AOFAS, antes de la cirugía y durante el seguimiento. Consideramos la fórmula digital, clasificando los pies según la longitud del primer y segundo dedo en: pie griego, pie egipcio o pie cuadrado, antes y después de la cirugía, y anotamos la patología asociada en otros dedos, así como la MTP Movilidad plantar y dorsal.
En la radiografía pre y postoperatoria estudiamos el índice de longitud de M1 y M2, que dividimos en Plus-Minus (M1=M2), Minus (M1<M2) o Plus (M1>M2).
Anotamos el grado de satisfacción subjetiva del cirujano y de los pacientes (de 0 a 10, =, nada satisfecho y 10 muy satisfecho), tanto inmediatamente después de la cirugía como en la última revisión.
Estadística
Los resultados se evaluaron mediante estadística descriptiva de las variables estudiadas y comparando las variables a lo largo del tiempo. Comparamos los resultados clínicos y radiográficos del tratamiento quirúrgico de la metatarsalgia aislada o asociada con hallux valgus, con la escala AOFAS, la fórmula metatarsal y el morfotipo del pie. Utilizamos la prueba t de Student para comparar variables con distribución normal, en distribuciones no normales aplicamos la prueba de Kruskal-Wallis, para variables cualitativas la prueba de Chi2 y para comparar distribuciones no normales la prueba U de Mann Whitney. Para variables cualitativas con cuatro categorías diferentes se calculó el coeficiente de correlación no paramétrico con la Rho de Spearman y una Anova para analizar las diferencias entre los grados de satisfacción.
RESULTADOS
Los resultados de la evaluación pre y posquirúrgica en la puntuación AOFAS se muestran en la Tabla 2. La mejoría en la puntuación final fue evidente, ya que tras la cirugía la puntuación fue superior a 80 sobre 100 en todos los metatarsianos en comparación con una puntuación inicial. Mostramos una importante disminución del dolor en la evolución inmediata a los tres meses comparado con el preoperatorio (p=0.001) y se observó una mejoría significativa del dolor (p=0,001) y de las callosidades (p=0,001). Los pies con hallux valgus fueron menos dolorosos que los pies con metatarsalgia aislada. También se encontró mejoría en la estabilidad de las articulaciones metatarso-falángicas e interfalángicas y en la alineación de los metatarsianos.
Las pacientes volvieron a utilizar el mismo calzado que calzaban antes de presentarse la metatarsalgia. Vimos una ligera disminución de la movilidad tanto en las articulaciones metatarso-falángicas como en las interfalángicas. La puntuación de la escala AOFAS en el último seguimiento fue similar en ambos grupos (p = 0,647).
La movilidad se midió en flexión dorsal y en flexión plantar, antes y después de la cirugía. La flexión dorsal y, especialmente, plantar disminuyó ligeramente tras la cirugía en todos los dedos en ambos grupos (Tabla 2).
Del estudio radiográfico solo 8 pies cambiaron a Plus (M1>M2), de esos 5 fueron Plus minus (M1=M2) y tres Minus (M1<M2) antes de la cirugía (Figura 5).
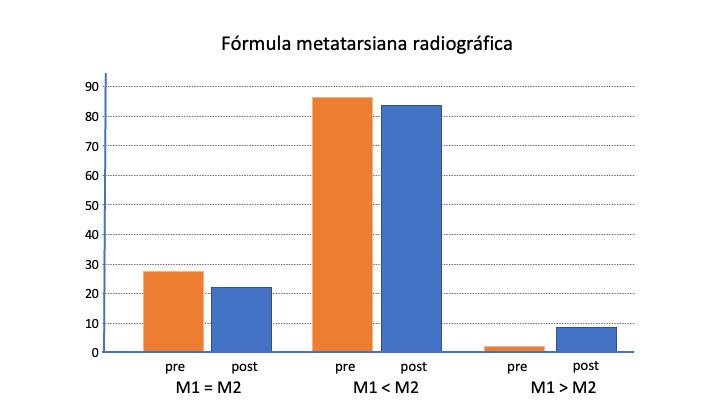
Figura 5
Encontramos diferencias en ambos grupos con el tipo de pie (p=0,003). Los pies con hallux valgus presentaron un mayor porcentaje de pies cuadrados (55,2%) y pies egipcios (37,9%), mientras que en la metatarsalgia aislada el pie más frecuente fue el tipo egipcio (66,7%) (Figura 6).
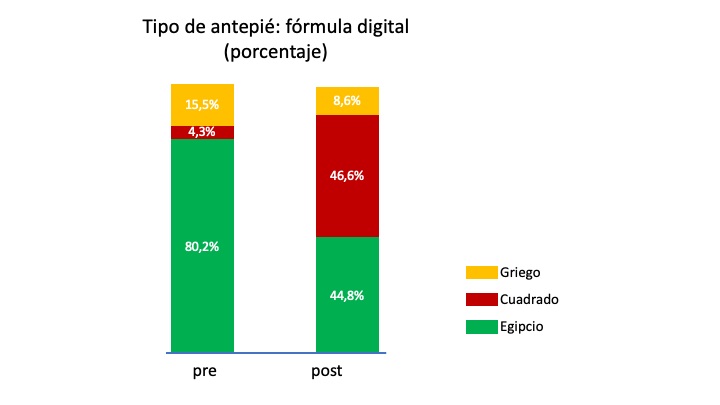
Figura 6
Tanto los pacientes como el cirujano expresaron altos niveles de satisfacción con el seguimiento. Los pacientes con metatarsalgia aislada mostraron un mayor porcentaje de cirujano "muy satisfecho", mientras que los pies con hallux valgus, en su mayoría, estaban "satisfechos" (p = 0,001). La satisfacción de los pacientes se relacionó con la puntuación de la escala AOFAS (p = 0,001) (Figura 7).

Figura 7
No encontramos relación entre el grado de satisfacción de los pacientes y el tipo de cirugía del hallux valgus (p = 0,664) y tampoco encontramos diferencias con el grado de satisfacción entre pacientes con metatarsalgia aislada o con metatarsalgia y hallux valgus (p = 0,069) (Tabla 3).
Entre las complicaciones encontramos un caso de dolor regional complejo, el edema persistió en 32 casos, en su mayoría asociado a la operación de hallux valgus, y hubo 3 casos de consolidación tardía. Detectamos metatarsalgia de transferencia en 2 casos, 4 recidivas que necesitaron reoperación M2 y 3 casos de rigidez.
DISCUSIÓN
La metatarsalgia se produce por una carga excesiva sobre una zona localizada del antepié provocada por una alteración mecánica en la estructura del pie, que algunos autores [8][9] consideran que debe abordarse como una alteración del antepié asociada a hallux valgus, dada la frecuencia de esta asociación. Sin embargo, no hay evidencia de que el hallux valgas conduzca a metatarsalgia primaria, aunque Hofman et al. [10] observaron mayores presiones plantares bajo las cabezas M2, M3, M4 y M5 en pies con hallux valgus. La presión bajo la cabeza de M1 no mostró diferencias.
La cirugía debe estar enfocada a cambiar el área de carga y redistribuir la presión en la planta del pie. Con este fin, se suelen proponer osteotomías, aunque no siempre es fácil determinar cuántos huesos se deben involucrar y cambiar y mejorar el apoyo del antepié, tanto en la estática como al caminar [4]. Se supone que las osteotomías en el HV eliminan el dolor y la deformidad.
El objetivo de la cirugía no debe ser restaurar la “forma anatómica ideal o el arco armónico del antepié”, ya que cada persona tiene un pie de forma diferente. Los criterios de Maestro [11] pueden ser útiles para calcular el acortamiento de los metatarsianos, pero el morfotipo armónico ideal de antepie se encuentra en pocas ocasiones y carece de poder predictivo de los hallazgos clínicos [12] y no garantiza la redistribución de las presiones plantares ni erradica el dolor [13].
En el desarrollo de las metatarsalgias mecánicas no solo es importante la longitud de los metatarsianos, pues influyen otros factores directamente en el origen de las metatarsalgias, como son la insuficiencia de la musculatura intrínseca del pie, el descenso de uno o más metatarsianos o el acortamiento del gastrocnemio [14], que no pueden resolverse con el acortamiento de los metatarsianos..
Nuestro objetivo del tratamiento percutáneo de la metatarsalgia mecánica no debe ser restaurar la fórmula del metatarsiano sino restaurar la distribución de las presiones en el antepié.
La cirugía percutánea ha evolucionado con el desarrollo de nuevas técnicas que son cada vez más seguras y precisas si se aplican en las indicaciones correctas [15]. El tiempo quirúrgico es más corto, se puede utilizar anestesia local, los pacientes se recuperan más rápido y las tasas de complicaciones son menores [16]. Además, las estancias hospitalarias y los tiempos de recuperación también son más cortos, con menores tasas de morbilidad [17]. Las posibles desventajas de esta técnica incluyen la necesidad de equipos específicos, el uso de fluoroscopia, la necesidad de un manejo postoperatorio específico [17] y, sobre todo, la curva de aprendizaje [16-18]. También se ha demostrado que la cirugía abierta, en el tratamiento de la metatarsalgia, tiene más probabilidades de provocar rigidez [19].
Aunque de Prado et al., [5] recomiendan operar un solo pie cada vez para estimular al paciente a caminar durante el postoperatorio y aumentar las presiones operativas, lo que teóricamente favorecería una consolidación más rápida de las osteotomías. Carvalho et al. [20] no encontraron diferencias en la corrección de ángulos con similar porcentaje de satisfacción y la misma tasa de complicaciones en ambos grupos.
Se podría diseñar un algoritmo de tratamiento en función de si la metatarsalgia se asocia a un hallux normal o es aislada [21]. Encontramos que la metatarsalgia asociada a un hallux valgas fue menos dolorosa en el preoperatorio que aislada, lo que significa que la puntuación AOFAS preoperatoria también fue menor entre los pacientes con metatarsalgia aislada, pero la puntuación AOFAS final fue similar en ambos grupos. No obstante, Ginés-Cespedosa et al. [22] observaron que los pacientes con un hallux valgus tenían peor función, más dolor y peor estado de ánimo.
Durante mucho tiempo se pensó que el acortamiento de M1 en la reconstrucción del hallux valgas podía dar lugar a una metatarsalgia de transferencia. Sin embargo, este acortamiento también puede ser beneficioso para corregir deformidades graves o aliviar la rigidez en las articulaciones [23] al corregir el equilibrio de las fuerzas que causan la deformidad.
La DMMO es una técnica extraarticular que, a diferencia de la osteotomía de Weil [24], tiene poco riesgo de provocar rigidez y presenta menores tasas de complicaciones por su naturaleza mínimamente invasiva [25]. Con la DMMO, la longitud de los metatarsianos se establece automáticamente ya que soporta el peso del pie, y la resección de la cabeza del metatarsiano fue idéntica en todos los radios con la DMMO [24]. Aunque el acortamiento que se consigue es menor que cuando se utiliza la osteotomía de Weil [8].
Johansen et al., [25] compararon dos grupos de pacientes, operados aleatoriamente con osteotomías Weil o DMMO. La puntuación del dolor mejoró en ambos grupos, pero en el grupo DMMO los tiempos de isquemia y quirúrgicos fueron menores y con mayor dosis de radiación. Biz et al., [12] en los casos de DMMO observaron una mejora en todas las puntuaciones clínicas. A los tres meses habían consolidado el 76,3% y en pocos casos se restauró el morfotipo ideal (3,2%). La tasa de complicaciones fue del 12,9%. Magnan et al., [26] evaluaron casos de DMMO y encontraron una mejora en la puntuación AOFAS así como un 98,6% de satisfacción de los pacientes.
En nuestro estudio cambiaron, después de la cirugía DMMO, su fórmula metatarsal ocho pies que eran Plus (M1>M2), 5 se transformaron en Plus minus (M1=M2) y tres en Minus (M1<M2).
Analizando el morfotipo del dedo del pie, antes de la cirugía el 80,2% de los pies eran egipcios y solo el 4,3% de pie cuadrado y después de la cirugía DMMO el porcentaje fue del 44,8% y 46,6% respectivamente, es decir disminuyeron los pies egipcios y aumentaron los pies cuadrados.
Haque et al. [18] revisaron 30 pacientes a los que se les había realizado DMMO percutáneo y encontraron que solo dos pacientes empeoraron después de la operación y cuatro tuvieron complicaciones. El edema es frecuente, aparece en un 30% de los pacientes operados y es más frecuente con la cirugía de hallus valuas, pero desaparece entre uno y tres meses tras la intervención. En el grupo con metatarsalgia aislada detectamos dos casos de consolidación retardada y en el grupo de metatarsalgia con hallux valgus hubo un caso de síndrome de dolor regional.
La metatarsalgia de transferencia es una complicación bien conocida tras la cirugía del hallux valgus, generalmente causada por el acortamiento de la M1 [27]. La mala consolidación o la reparación defectuosa del M1 pueden sobrecargar las cabezas de los metatarsianos laterales. A medida que aumenta el grado de hallux valgus, también lo hace la sobrecarga mecánica sobre M2 que contribuye a la metatarsalgia. Por tanto, en el tratamiento del hallux valgus, no conviene acortar el M1 excesivamente [28]. Las presiones plantares sobre el HV están divididas, pero hay una transferencia de carga desde la región medial dolorosa a la región central y lateral del antepié, lo que es consistente con el desarrollo de metatarsalgia de transferencia en pacientes con HV [4]. Pero la metatarsalgia de transferencia también puede ser causada por un problema con la posición del M1 después de una osteotomía fallida, o por un problema de rigidez en el m. gastrocnemio que no ha salido a la luz previamente.
La limitación del estudio es la falta de un análisis biomecánico para estudiar los cambios de presión en el antepié. La fortaleza es ser un grupo de pacientes con metatarsalgia unilateral continua, operados por un cirujano con experiencia en cirugía percutánea.
Tras la cirugía DMMO, asociada o no a la cirugía HV, observamos una mejoría significativa del dolor y las callosidades, con mejoras en la estabilidad de las articulaciones MTP e IP y en la alineación de los metatarsianos. También encontramos un pequeño cambio en la fórmula del metatarsiano y tanto los pacientes como los cirujanos expresaron altos niveles de satisfacción con los resultados del seguimiento. Hubo pocos casos de decepción.
BIBLIOGRAFÍA
1. Thomas JL, Blitch EL 4th, Chaney DM, Dinucci KA, Eickmeier K, Rubin LG, et al. Diagnosis and treatment of forefoot disorders. Section 2. Central metatarsalgia. J Foot Ankle Surg. 2009; 48:239-50.
2. Arie EK, Moreira NS, Freire GS, Dos Santos BS, Yi LC. Study of the metatarsal formula in patient with primary metatarsalgia. Rev Bras Ortop. 2015; 50:438-44.
3. Espinosa N, Brodsky JW, Maceira E. Metatarsalgia. J Am Acad Orthop Surg. 2010; 8:474-85.
4. Loya K, Guimet M, Rockett MS. Proximal shortening lesser metatarsal osteotomy: a mathematical-geometric basis. J Foot Ankle Surg. 2000; 39:104-13.
5. de Prado M, Ripoll PL, Golanó P. Percutaneous surgery of the foot. Barcelona: Masson; 2010.
6. Levanten EO, Pearson SW. Distal metatarsal osteotomy for intractable plantar keratoses. Foot Ankle. 1990; 10:247-51.
7. Herrera-Perez M, De Prado-Serrano M, Gutiérrez-Morales MJ, Boluda-Mengod J, Pais-Brito JL. Increased rates of delayed union after percutaneous Akin osteotomy. Foot Ankle Surg. 2018; 24:411-6.
8. Lopez-Vigil M, Suarez-Garnacho S, Martín V, Naranjo-Ruiz C, Rodriguez C. Evaluation of results after distal metatarsal osteotomy by minimal invasive surgery for the treatment of metatarsalgia: patient and anatomical pieces study. J Orthop Surg Res. 2019; 14:121.
9. Nakagawa S, Fukushi J, Nakagawa T, Mizu-Uchi H, Iwamoto Y. Association of metatarsalgia after hallux valgus correction with relative first metatarsal length. Foot Ankle Int. 2016; 37:582-8.
10. Hofmann UK, Götze M, Wiesenreiter K, Müller O, Wünschel M, Mittag F. Transfer of plantar pressure from the medial to the central forefoot in patients with hallux valgus. BMC Musculoskelet Disord. 2019; 20:149.
11. Maestro M, Besse JL, Ragusa M, Berthonnaud E. Forefoot morphotype study and planning method for forefoot osteotomy. Foot Ankle Clin. 2003; 8:695-710.
12. Biz C, Corradin M, Kuete Kanah WT, Dalmau-Pastor M, Zornetta A, Volpin A, et al. Medium-long-term clinical and radiographic outcomes of minimally invasive distal metatarsal metaphyseal osteotomy (DMMO) for central primary metatarsalgia: do maestro criteria have a predictive value in the preoperative planning for this percutaneous technique? Biomed Res Int. 2018; 2018:1947024.
13. Bryant A, Tinley P, Singer K. Normal values of plantar pressure measurements determined using the EMED-SF system. J Am Podiatr Med Assoc. 2000; 90:295-9.
14. DiGiovanni CW, Kuo R, Tejwani N, Price R, Hansen ST Jr, Cziernecki J, et al. Isolated gastrocnemius tightness. J Bone Joint Surg (Am), 2002; 84-A:962-70.
15. Del Vecchio JJ, Ghioldi ME. Evolution of minimally invasive surgery in Hallux valgus. Foot Ankle Clin. 2020; 25:79-95.
16. Botezatu I, Marinescu R, Laptoiu D. Minimally invasive-percutaneous surgery - recent developments of the foot surgery techniques. J Med Life. 2015; 8:87-93.
17. Bauer T, de Lavigne C, Biau D, De Prado M, Isham S, Laffenétre O. Percutaneous hallux valgus surgery: a prospective multicenter study of 189 cases. Orthop Clin North Am. 2009; 40:505-14.
18. Haque S, Kakwani R, Chadwick C, Davies MB, Blundell CM. Outcome of minimally invasive distal metatarsal metaphyseal osteotomy (DMMO) for lesser toe metatarsalgia. Foot Ankle Int. 2016; 37:58-63.
19. Redfern DJ, Vernois J. Percutaneous surgery for metatarsalgia and the lesser toes. Foot Ankle Clin. 2016; 21:527-50.
20. Carvalho P, Viana G, Flora M, Emanuel P, Diniz P. Percutaneous hallux valgus treatment: Unilaterally or bilaterally. Foot Ankle Surg. 2016; 22:248-53.
21. Besse JL. Metatarsalgia. Orthop Traumatol Surg Res. 2017; 103(Suppl):S29-S39.
22. Gines-Cespedosa A, Alentorn-Geli E, Sanchez JF, Leal-Blanquet J, Rigol P, Puig L, et al. Influence of common associated forefoot disorders on preoperative quality of life in patients with hallux valgus. Foot Ankle Int. 2013; 34:1634-7.
23. Geng X, Shi J, Chen W, Ma X, Wang X, Zhang C, et al. Impact of first metatarsal shortening on forefoot loading pattern: a finite element model study. BMC Musculoskelet Disord. 2019; 20:625.
24. Henry J, Besse JL, Fessy MH. Distal osteotomy of the lateral metatarsals: a series of 72 cases comparing the Weil osteotomy and the DMMO percutaneous osteotomy. Orthop Traumatol Surg Res. 2011; 97(Suppl):S57-65.
25. Johansen JK, Jordan M, Thomas M. Clinical and radiological outcomes after Weil osteotomy compared to distal metatarsal metaphyseal osteotomy in the treatment of metatarsalgia. A prospective study. Foot Ankle Surg. 2019; 25:488-94.
26. Magnan B, Bonetti I, Negri S, Maluta T, Dall'Oca C, Samaila E. Percutaneous distal osteotomy of lesser metatarsals (DMMO) for treatment of metatarsalgia with metatarsophalangeal instability. Foot Ankle Surg. 2018; 24:400-5.
27. Goldberg A, Singh D. Treatment of shortening following hallux valgus surgery. Foot Ankle Clin. 2014; 19:309-16
28. Walker AK, Harris TG. The role of first ray insufficiency in the development of metatarsalgia. Foot Ankle Clin. 2019; 24:641-8.
Tabla 1
Demografía de los pacientes incluidos en el studio
|
Pacientes / Pies |
116 / 116 |
|
Edad (años) (X (DE) (rango) |
59 (7) (38 – 78) |
|
Metatarsalgia + hallux valgus |
86 |
|
Metatarsalgia aislada |
30 |
|
Etiologia |
|
|
Mecánica |
103 |
|
Traumática |
2 |
|
Iatrogénica |
11 |
|
Hallux valgus técnica |
|
|
Chevron |
67 |
|
Isham - Reverdin |
12 |
|
Scarf |
4 |
|
DMMO (osteotomía metatarsiano) |
|
|
M2-M3-M4 |
95 |
|
M2-M3-M4-M5 |
13 |
|
M2-M3 |
4 |
|
M2 |
2 |
|
M2+M4 |
1 |
|
M3 + M4 |
1 |
|
Osteotomía percutánea falanges |
|
|
2º dedo (Falange proximal) |
17 |
|
3er dedo (Falange proximal) |
5 |
|
4º dedo (Falange proximal) |
7 |
|
5º dedo (Falange proximal) |
4 |
|
Pie plano |
|
|
Grado I |
30 |
|
Grado II |
4 |
|
Grado III |
2 |
|
Pie cavo |
|
|
Grado I |
27 |
|
Grado II |
10 |
|
Grado III |
7 |
Tabla 2
Puntuación escala AOFAS, pre y postquirúrgica en los dos grupos (metatarsalgia aislada y metatarsalgia asociada a hallux valgas)
|
|
Metatarsalgia aislada |
Metatarsalgia + hallux valgus |
||
|
|
Preop |
Postop |
Preop |
Postop |
|
Dolor (max, 40 puntos) X (DE) (rango) |
7,39 (10,54) 0 - 30 |
37,91 (4,15) (40-30) |
22,09 (6,75) 0 – 30 |
33,75 (6,76) |
|
Limitación actividad (max, 10 puntos) X (DE) (rango) |
4,16 (1,67) |
9 (1,44) (7 – 10) |
6,5 (1,5) |
7,26 (1,95) |
|
Calzado (max, 5 puntos) X (DE) (rango) |
5,6 (2,2) (5 - 10) |
4,46 (1,75) (5-10) |
4,66 (0,89) |
5,38 (1,9) |
|
Mobilidad articulación MF (max, 10 puntos) X (DE) (rango) |
6,8 (2,45) (5 – 10) |
7,08 (2,5) |
9,14 (1,9) |
8,46 (2,34) |
|
Mobilidad articulación IF (max, 10 puntos) X (DE) (rango) |
3,69 (2,24) |
3,33 (2,41) |
4,94 (0,54) |
4,61 (1,3) |
|
Estabilidad MF-IF (max, 5 puntos) |
4,52 (1,5) |
4,95 (0,48) |
4,91 (0,66) |
5 |
|
Callosidades (max, 5 puntos) X (DE) (rango) |
0,26 (1,14) |
5 |
2,95 (2,51) |
5 |
|
Alineación metatarsiana (max, 15 puntos) X (DE) (rango) |
8,17 (4,19) |
11,2 (3,56) (15-8) |
11,95 (3,78) |
12,86 (3,29) |
|
Total AOFAS (max, 100 puntos) X (DE) (rango) |
38,48 (11,77) |
80,41 (9,49) (95-58) |
58,74 (13,85) |
79,86 (13,42) |
(MF: metatarso-falángica; IF: interfalángica; X = media; DE = desviación estándar)
Tabla 3
Grado de satisfacción de paciente y cirujano después de la cirugía
|
|
Total |
Grupos |
||||
|
|
Pacientes |
Cirujano |
Pacientes |
Cirujano |
||
|
|
|
|
Aislada |
+ hallux valgus |
Aislada |
+ hallux valgus |
|
Muy satisfecho |
51,7 |
35,3 |
76 |
45,1 |
72 |
22,0 |
|
Satisfecho |
38,8 |
59,6 |
20 |
46,1 |
24 |
71,5 |
|
Total |
90,5 |
94,9 |
96 |
91,2 |
96 |
93,5 |
|
Decepcionado |
6,9 |
3,4 |
4 |
5,5 |
4 |
3,3 |
|
Muy decepcionado |
2,6 |
1,7 |
|
3,3 |
|
3,2 |
|
Total |
9,7 |
5,1 |
4 |
8,8 |
4 |
6,5 |
LEYENDA DE LAS FIGURAS
Figura 1. Evolución radiográfica de metatarsalgia aislada, radiografía dorso – plantar a) preoperatoria, b) postoperatoria, c) al año de la intervención
Figura 2. Técnica quirúrgica a) osteotomía DMMO percutánea, b) imagen fluoroscópica de las osteotomías, c) sutura, d) vendaje postquirúrgico con cinchas invertidas para mantener la alineación de los metatarsianos, d, e) vendaje definitivo postquirúrgico, f) paciente al salir de quirófano con apoyo completo y zapato de suela plana y recta
Figura 3. Evolución clínica a) edema tras las osteotomías que se reabsorbe el primer mes, b) esparadrapos de cambio diario, durante tres meses, que permiten una actividad normal del paciente, siempre con calzado plano y ancho
Figura 4. Evolución radiográfica de metatarsalgia asociada a hallux valgas tratada con técnica de Reverdin-Isham, radiografía dorso – plantar a) preoperatoria, b) postoperatoria, c) al año de la intervención
Figura 5. Fórmula metatarsal radiográfica global, en ambos grupos, antes y después de la cirugía
Figura 6. Tipo de antepie, fórmula digital global, en ambos grupos, antes y después de la cirugía
Figura 7. Grado de satisfacción en pacientes y cirujanos, por grupos de estudio
